Les misères du système de santé canadien : listes d’attente, équipement désuet et pénuries de personnel

Note économique décrivant les problèmes qui découlent du monopole de l’État sur l’assurance et la livraison de certains soins, une situation unique dans les pays développés
Malgré les décennies de débats publics animés et les sommes colossales dépensées – et qui augmentent d’ailleurs sans cesse –, les temps d’attente pour les patients canadiens continuent de s’allonger. C’est ce que révèle cette étude publiée par l’IEDM.
 En lien avec cette publication
En lien avec cette publication
 |
 |
 |
| Waiting for health-care reform (National Post, 18 décembre 2019)
Les misères du système de santé canadien (La Presse+, 19 décembre 2019) |
Entrevue avec Patrick Déry (RCI, Radio-Canada International, 19 décembre 2019) |
Cette Note économique a été préparée par Peter St. Onge, économiste senior à l’IEDM, avec la collaboration de Patrick Déry, analyste associé senior à l’IEDM. La Collection Santé de l’IEDM vise à examiner dans quelle mesure la liberté de choix et l’initiative privée permettent d’améliorer la qualité et l’efficacité des services de santé pour tous les patients.
À l’approche des élections présidentielles américaines, au moins dix candidats à l’investiture démocrate ont ouvertement appuyé un régime de type « Medicare pour tous » à la canadienne(1). La plupart adopteraient un financement intégralement public des soins de santé, tandis que certains interdiraient même l’assurance privée pour les soins médicalement requis, comme c’est le cas au Canada. Ces candidats font valoir qu’un tel régime est économe et ne fait pas de compromis sur la qualité et l’accès(2). Le million de Canadiens qui languissent sur une liste d’attente ne seront peut-être pas d’accord.
Les Américains ont sans aucun doute de bonnes raisons de remettre en question la performance de leur système de santé. Malgré des dépenses environ 50 % plus élevées en proportion de leur PIB que dans les autres pays riches(3), les États-Unis se classent « au dernier rang pour ce qui est de l’accès, de l’équité et des résultats cliniques, et avant-derniers sur le plan de l’efficience administrative », selon des comparaisons effectuées par le respecté Commonwealth Fund (CWF)(4).
Alors que nos voisins sont tentés par notre système de santé, il est pertinent de se demander si le Canada, qui fait aussi piètre figure dans les mêmes comparaisons, a également choisi le bon modèle. Il existe après tout de nombreux systèmes universels à travers le monde riche, de l’Europe jusqu’au Japon. La plupart d’entre eux ont évité les temps d’attente légendaires propres au Canada, ses équipements désuets et ses pénuries de personnel et d’installations qui ont mené à la « médecine de corridor ». La principale différence entre ces systèmes plus performants et celui du Canada est simplement qu’ils permettent au secteur privé d’ajouter son apport(5).
Par exemple, le CWF a examiné la proportion des patients qui avaient attendu quatre mois ou plus pour une chirurgie non urgente au cours des deux dernières années. Les temps d’attente aux États-Unis étaient nettement moins élevés qu’au Canada, avec seulement 3 % des patients américains ayant attendu quatre mois, contre 18 % ici. Cependant, les systèmes universels qui font une place importante aux assureurs privés ont affiché des performances semblables à celle des États-Unis : en Suisse, seulement 6 % des patients avaient attendu quatre mois ou plus, 4 % aux Pays-Bas et 0 % en Allemagne(6). Ces chiffres montrent qu’il est possible d’éliminer les listes d’attente tout en garantissant une couverture universelle.
En attendant le traitement
Malgré des décennies de débats publics animés et des budgets croissants, les temps d’attente au Canada continuent de s’allonger. En 2019, le délai moyen pour un traitement médicalement nécessaire était de 10,1 semaines à partir de la demande par l’omnipraticien jusqu’à la consultation par le spécialiste, une période plus que deux fois et demie plus longue (173 %) qu’en 1993. À cette étape, le patient devra encore attendre jusqu’au traitement proprement dit, soit 10,8 autres semaines en moyenne, ou deux fois plus longtemps (92 %) qu’en 1993.
Au total, il s’écoule en moyenne 20,9 semaines de la demande de consultation jusqu’au traitement (voir la Figure 1), en plus de l’attente initiale pour rencontrer le médecin de famille, pour un traitement « médicalement requis ». Dans les régions moins peuplées, les temps d’attente peuvent s’allonger considérablement. À l’Île-du-Prince-Édouard, par exemple, les patients doivent attendre six mois et demi en moyenne uniquement pour consulter un spécialiste, puis encore quatre mois et demi pour le traitement lui-même. Cela donne une moyenne de 49,3 semaines pour un traitement, encore une fois, « médicalement requis »(7).
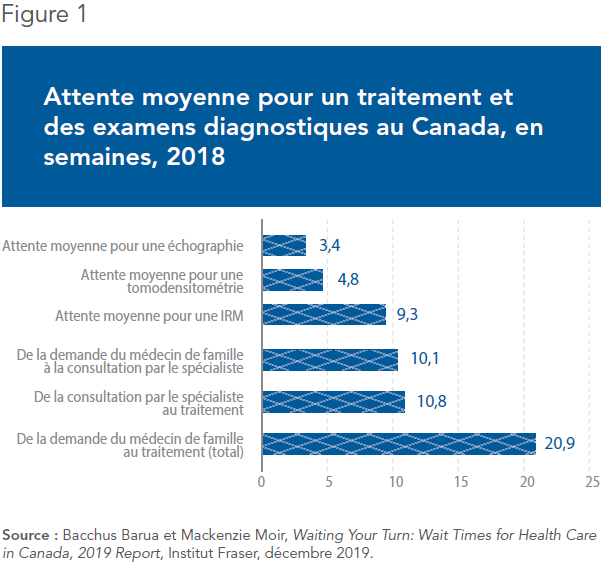
Selon une estimation, on compte à tout moment plus d’un million de Canadiens – soit 3 % de la population totale – qui attendent un traitement médical. Ces listes d’attente peuvent avoir une durée moyenne de six mois et souvent beaucoup plus dans les endroits qui souffrent de pénuries de personnel telles que bien des gens n’arrivent même pas à se trouver un médecin de famille(8). Les pénuries se répercutent à travers le système. Un médecin ontarien qui appelait pour une demande de consultation à l’hôpital local s’est fait répondre que l’attente pour un neurologue était de quatre ans et demi(9). Un garçon de 16 ans de la Colombie-Britannique a attendu trois ans pour une chirurgie « urgente », pendant lesquels son état s’est tellement détérioré qu’il est devenu paraplégique(10). À Montréal, un homme a reçu un appel pour une chirurgie visant à corriger un grave problème cardiaque trois mois après son décès. Le délai médical recommandé pour la chirurgie était de deux à trois mois; l’hôpital a eu besoin de neuf mois uniquement pour faire l’appel(11).
Ces tragédies ne sont malheureusement pas qu’anecdotiques. Selon un sondage mené auprès de médecins spécialistes, les temps d’attente moyens excèdent ce qui est médicalement « raisonnable » dans 77 % des cas. La situation empire chaque année : en 1994, l’écart moyen entre un délai médicalement raisonnable et le délai réel n’était que de quatre jours, mais il s’est creusé à 25 jours en 2019. Le pire écart est en chirurgie orthopédique où, chaque année, près de 150 000 Canadiens ont souffert pendant onze semaines de plus que ce que les spécialistes considéraient comme un délai raisonnable. En neurochirurgie, les temps d’attente étaient un mois plus long que ce que les spécialistes considéraient comme médicalement raisonnable, deux mois plus longs pour les chirurgies de la cataracte, trois mois plus longs pour les remplacements de hanche et du genou, et ainsi de suite(12).
Pendant qu’un million de patients patientent, plusieurs Canadiens désespérés se tournent vers le système de santé américain et celui d’autres pays, où ils peuvent obtenir rapidement des soins de très grande qualité s’ils sont prêts à débourser. En 2017 seulement, les Canadiens ont effectué 217 500 voyages à l’étranger et payé des soins de santé de leur poche afin d’éviter d’attendre(13). Ces voyages visaient notamment 9500 chirurgies générales, 6400 traitements en urologie et 5000 examens diagnostiques, incluant des coloscopies et des angiographies des veines(14). Ces patients ont dépensé 1,9 million $ par jour pour obtenir des soins plus rapides, une hausse de 54 % seulement en seulement quatre ans(15). Pour citer une patiente albertaine dont la douleur était si sévère que sa mobilité s’en trouvait affectée, et qui a décidé de subir un remplacement de la hanche à l’étranger : « Le coût total a été de 25 000 $ pour récupérer une année de ma vie »(16).
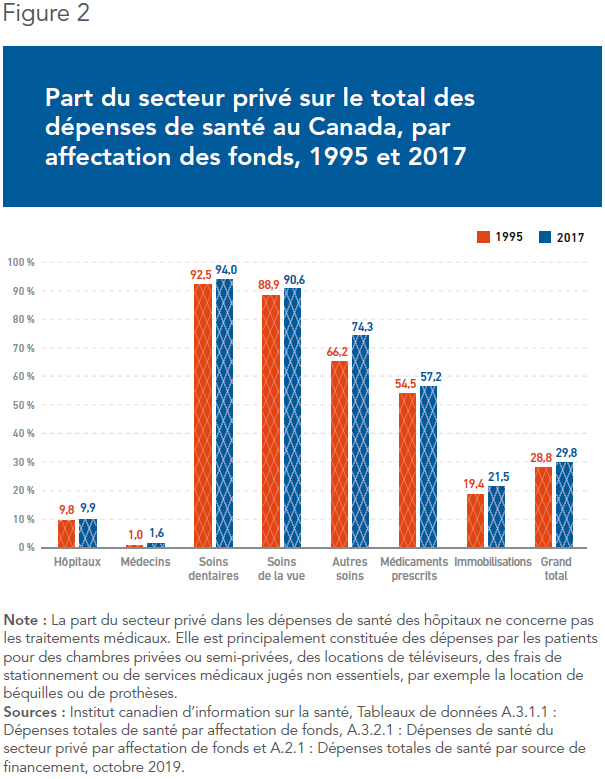
Les défenseurs du système canadien notent que la proportion de soins médicaux financée par des fonds privés est, à 30 %, déjà plus élevée que dans plusieurs autres pays riches, bien qu’elle soit inférieure à celle des États-Unis, où l’assurance privée et les paiements par les patients représentent 51 % des dépenses de santé(17). En réalité, ce 30 % de dépenses privées représente essentiellement les dépenses hors des hôpitaux et des bureaux de médecins. Il inclut la majorité de l’hébergement pour les aînés, les soins dentaires et de la vue, ainsi qu’une grande partie des soins de psychologie, de physiothérapie et d’autres soins paramédicaux. Cette proportion est également stable depuis plus de vingt ans (voir la Figure 2). De plus, pour ces soins, les Canadiens ne subissent pas les listes d’attente endémiques du secteur public. Ce monopole du secteur public tant sur le financement que sur la livraison des soins hospitaliers est d’ailleurs unique au Canada. Dans les autres pays riches, les systèmes de santé universels permettent au secteur privé de jouer un rôle, ce qui se traduit par un meilleur accès pour les patients.
Pénuries d’équipement et de personnel
En plus de rationner les soins par les listes d’attente, le monopole public canadien en santé sous-investit en équipement et en personnel. Le Canada dispose de 35 % de moins de lits en soins actifs que les États-Unis(18) et de seulement un quart des appareils d’imagerie par résonance magnétique (IRM), en proportion de sa population – en fait, il a moins d’appareils d’IRM par habitant que la Turquie, le Chili ou la Lettonie(19). Conséquemment, les temps d’attente canadiens en IRM sont de plus de neuf semaines en moyenne, ce qui ajoute des mois de délais diagnostiques aux mois de délais de traitement. Même des examens diagnostiques courants comme les échographies ont des listes d’attente de presque quatre semaines(20).
Dans certaines provinces, l’attente est beaucoup plus longue : à l’Î.-P.-É., on attend plus de quatre mois pour une IRM, tandis qu’en Nouvelle-Écosse, les patients attendent dix semaines pour une simple échographie(21). Le Canada lésine sur l’équipement, même en comparaison d’autres pays dotés d’un système universel : on y compte un tiers de tomodensitomètres, d’appareils de tomographie ou d’IRM en moins, la moitié moins d’appareils d’angiographie et huit fois moins de lithotriteurs que la moyenne de l’OCDE(22).
Certains traitements ne sont tout simplement pas accessibles aux Canadiens. En ce qui a trait aux nouveaux médicaments, par exemple, la politique canadienne visant à faire baisser les prix a imposé des années d’attente aux patients du pays. En plus d’un délai supplémentaire de 630 jours comparativement aux États-Unis et à l’Europe avant l’arrivée d’un nouveau médicament sur le marché, les Canadiens doivent attendre que celui-ci soit couvert par leur régime d’assurance médicaments. Ce délai est trois fois plus long dans les régimes publics provinciaux (473 jours) que dans les régimes privés (152 jours). Ces derniers couvrent également une plus grande proportion des nouveaux médicaments(23).
Le Canada sous-investit aussi en médecins et en personnel médical, se classant 29e parmi 33 pays riches pour la proportion de médecins par 1000 habitants(24). Bien que les Canada et les États-Unis ont tous deux beaucoup moins de médecins que les autres pays riches, le Canada compte moitié moins de spécialistes par habitant que ses voisins, ce qui contribue vraisemblablement aux longs temps d’attente pour des soins spécialisés(25).
Entre les pénuries et les listes d’attente, les salles d’urgence canadiennes sont bondées. Selon les données du CWF, les Canadiens âgés de 65 ans et plus avaient 65 % plus de chances d’avoir visité l’urgence quatre fois ou plus durant la dernière année que les aînés américains(26). Quelque 29 % des Canadiens d’âge adulte ont aussi dit y avoir attendu plus de quatre heures, soit près de trois fois plus qu’aux États-Unis (11 %)(27). Au Québec, une majorité des visites à l’urgence durent en fait plus de quatre heures(28). Plusieurs visiteurs canadiens à l’urgence finissent par quitter sans avoir été soignés, baissant les bras devant un système médical perpétuellement « gratuit », mais en rupture de stock pour le moment.
Une tendance canadienne récente a vu des fournisseurs de soins instaurer une règle de type « un problème par visite » qui force le patient à prendre de multiples rendez-vous. En plus d’être peu pratique et peu efficient, cela oblige les patients à régler leurs problèmes de santé rendez-vous par rendez-vous, ce qui augmente encore l’attente(29). Comme l’a reconnu un médecin qui s’adonne à une telle pratique, cela soulève une « grande question éthique sur le rationnement des soins de santé dans un système public » si, de ce fait, le patient se voit refuser un traitement.
Conclusion
Le monopole public canadien réussit à réduire ses coûts en rationnant les soins par des listes d’attente, en lésinant sur l’équipement, les installations et les médicaments et en sous-investissant dans le personnel médical, au point d’entraîner des pénuries à travers le pays. Ce sont les patients qui en font les frais.
Il est plus que temps que nous allions au-delà du faux dilemme entre l’universalité et un système de santé à l’américaine. Les systèmes universels européens, qui fonctionnent relativement bien, montrent que des temps d’attente réduits et la fin des pénuries médicales sont possibles dans un modèle universel. Toutefois, pour y arriver, nous devrons permettre au secteur privé de donner un coup de main.
Références
- Marisa Fernandez et Rashaan Ayesh, « Medicare for All: Where the Democratic candidates stand », Axios, 30 avril 2019.
- Jon Greenberg, « Bernie Sanders overplays Canada’s out-of-pocket health care costs », PolitiFact, 22 février 2019.
- OECD Données, Dépenses de santé, Total, % du PIB, 2018 ou dernières données disponibles, OECD.
- Eric C. Schneider et al., « Mirror, Mirror 2017: International Comparison Reflects Flaws and Opportunities for Better U.S. Health Care », The Commonwealth Fund, 2017.
- Valérie Paris et al., Health Care Coverage in OECD Countries in 2012, Document de travail de l’OCDE sur la santé no 88, 25 mai 2016.
- Institut canadien d’information sur la santé, Résultats du Canada : Enquête internationale de 2016 du Fonds du Commonwealth sur les politiques de santé réalisée auprès d’adultes de 11 pays – Rapport en format accessible, 2017, p. 17.
- Bacchus Barua et Mackenzie Moir, Waiting Your Turn: Wait Times for Health Care in Canada, 2019 Report, Institut Fraser, décembre 2019.
- Globalement, 15 % des Canadiens n’avaient pas de fournisseur habituel de soins de santé en 2017. Statistique Canada, « Fournisseurs habituels de soins de santé, 2017 », Feuillet d’information de la santé, 21 février 2019; Robert E. Moffit et Meridian Baldacci, « Why Single-Payer Would Make Health Care Worse for Americans », The Heritage Foundation, 26 septembre 2018.
- Sonja Puzic, « ‘It’s insane’: Ont. patient told she’d have to wait 4.5 years to see neurologist », CTV News, 2 novembre 2017.
- Pamela Fayerman, « A public health system that failed a Canadian boy: the saga of Walid Khalfallah », Vancouver Sun, 18 novembre 2012.
- Ariane Krol, « Le supplice de la liste, » La Presse, 6 décembre 2018.
- Bacchus Barua et Mackenzie Moir, op. cit., note 7.
- Colin Craig, « Policy Brief: The Flight of the Sick », Second Street, mars 2019.
- Feixue Ren et Yanick Labrie, « Leaving Canada for Medical Care, 2017 », Institut Fraser, juin 2017.
- Colin Craig, op. cit., note 13; Randi Druzin, « Crossing the Border for Care », U.S. News, 3 août 2016.
- Fiona Tapp, « Why Canadians Are Increasingly Seeking Medical Treatment Abroad », Huffpost, 29 juin 2017.
- Institut canadien d’information sur la santé, Comment les dépenses de santé du Canada se comparent-elles à celles d’autres pays?, Tendance des dépenses nationales de santé, 1975 à 2019.
- Bradley Sawyer et Nolan Sroczynski, « How do U.S. health care resources compare to other countries? », Peterson-Kaiser Health System Tracker, 30 septembre 2016.
- Bradley Sawyer et Gary Claxton, « How do health expenditures vary across the population? », Peterson-Kaiser Health System Tracker, 16 janvier 2019; OCDE, « Number of magnetic resonance imaging (MRI) units in selected countries as of 2017 (per million population) », Statista, 9 août 2019.
- Bacchus Barua et Mackenzie Moir, op. cit., note 7.
- Idem.
- Bacchus Barua, Sazid Hasan et Ingrid Timmermans, Comparing Performance of Universal Health Care Countries, 2017, Institut Fraser, 2017.
- 540 jours de plus pour la demande d’introduction du médicament et 90 jours de plus pour son approbation par les autorités réglementaires. Ali Shajarizadeh et Aidan Hollis, « Delays in the submission of new drugs in Canada », CMAJ Group, 6 janvier 2015; Canadian Health Policy Institute, Coverage of new medicines in private versus public drug plans in Canada 2009-2018, CHPI Annual Report.
- Steven Globerman, Bacchus Barua et Sazid Hasan, The Supply of Physicians in Canada: Projections and Assessment, Institut Fraser, 18 janvier 2018.
- Bradley Sawyer et Nolan Sroczynski, op. cit., note 18.
- Institut canadien d’information sur la santé, « Résultats du Canada : Enquête internationale de 2017 du Fonds du Commonwealth sur les politiques de santé auprès des adultes âgés dans 11 pays – Tableaux de données », Question 22, 2018.
- Institut canadien d’information sur la santé, « Résultats du Canada : Enquête internationale de 2016 du Fonds du Commonwealth sur les politiques de santé réalisée auprès d’adultes dans 11 pays – Tableaux de données », Question 10, 2017.
- Institut canadien d’information sur la santé, op. cit., note 6, p. 17.
- Vik Adhopia, « Canadian health care’s ‘one issue per visit’ problem », CBC News, 20 mars 2019

