Le Point – Accès aux médicaments : un équilibre fragile à ne pas rompre

Alors que Santé Canada s’apprête à changer complètement la façon dont les prix maximaux des nouveaux médicaments sont établis, peu d’attention semble être portée à l’impact de ce genre de politique publique sur la disponibilité des nouveaux médicaments. Pourtant, de telles politiques sont responsables de situations bien peu enviables dans certains pays.
Communiqué de presse : Coût des médicaments : des prix trop bas pourraient réduire l’accès
 En lien avec cette publication
En lien avec cette publication
 |
 |
 |
| Protéger le patient ou empêcher le traitement? (Le Devoir, 15 novembre 2017)
The high price of cheaper drugs (National Post, 16 novembre 2017) |
Entrevue (en anglais) avec Mathieu Bédard (CTV News Montreal at 12:00, CFCF-TV, 23 novembre 2017) |
Ce Point a été préparé par Mathieu Bédard, économiste à l’IEDM, en collaboration avec Patrick Déry, analyste en politiques publiques à l’IEDM. La Collection Santé de l’IEDM vise à examiner dans quelle mesure la liberté de choix et l’initiative privée permettent d’améliorer la qualité et l’efficacité des services de santé pour tous les patients.
Alors que Santé Canada s’apprête à changer complètement la façon dont les prix maximaux des nouveaux médicaments sont établis, peu d’attention semble être portée à l’impact de ce genre de politique publique sur la disponibilité des nouveaux médicaments. Pourtant, de telles politiques sont responsables de situations bien peu enviables dans certains pays.
Le rôle de l’innovation pharmaceutique
L’innovation pharmaceutique permet à de nombreuses personnes de vivre plus longtemps et plus en santé. Pour le cancer, les médicaments innovants ont permis de faire baisser le nombre de mortalités prématurées de 8,4 % au Canada entre 2000 et 2011, alors que les projections suggéraient au contraire une hausse de 12,3 % sur la même période en l’absence de tels médicaments(1). En ce qui a trait spécifiquement aux journées d’hospitalisation liées à des cancers, une étude a conclu que celles-ci auraient été presque deux fois plus nombreuses en 2012 sans l’apport de l’innovation pharmaceutique récente(2).
Grâce notamment à l’introduction de nouveaux médicaments, les personnes âgées vivent plus longtemps. Quelque 73 % de l’augmentation de l’espérance de vie à la naissance de 2000 à 2009 est ainsi due à la consommation de médicaments lancés après 1990. Les travailleurs restent aussi sur le marché du travail plus longtemps, et plusieurs personnes peuvent profiter d’une meilleure qualité de vie(3).
Cette innovation dépend toutefois d’un fragile équilibre économique, la recherche nécessaire pour faire ces découvertes exigeant des investissements colossaux et de nombreuses années de travail. Pour maintenir cet équilibre, les compagnies pharmaceutiques introduisent d’abord les médicaments innovants dans les marchés où le prix des médicaments est déterminé de manière à tenir compte, notamment, de la recherche et d’un certain rendement sur l’investissement.
Les intérêts des patients sont mieux servis lorsque les prix sont le résultat de l’interaction entre l’offre des fabricants et la demande de ses clients, et permettent le financement de la recherche pharmaceutique. Les assureurs ont en effet intérêt à élargir leur couverture pour garder leurs clients et aller en chercher d’autres (et pour remplir leur mission, dans le cas des assureurs publics). De l’autre côté, la nécessité pour les fabricants de médicaments de vendre leurs produits les incite à limiter le prix qu’ils demandent.
Cependant, lorsque la réglementation cherche à instaurer des prix artificiellement bas, ce que risque d’entraîner la proposition de Santé Canada, les patients risquent d’en faire les frais. L’organisme fédéral veut entre autres modifier la liste de pays considérés pour l’établissement des prix maximaux des médicaments, ce qui aurait pour effet d’abaisser ce plafond(4). En d’autres mots, comparer le Canada à des pays qui ont un accès plus limité aux médicaments innovants pourrait créer le même problème ici.
La situation enviable du Canada
Présentement, le Canada est souvent l’un des premiers pays où l’on introduit de nouveaux médicaments, puisque les prix et les remboursements par les régimes publics tiennent compte des investissements nécessaires. D’autres endroits, où les politiques ne tiennent pas compte de la recherche et du développement requis, obtiennent ces mêmes médicaments bien plus tard. Dans certains cas, comme en Nouvelle-Zélande, un pays souvent cité en exemple pour le prix des médicaments(5), l’accès par le système public à des traitements pour des maladies en pleine explosion, comme le diabète, le cancer et l’hypercholestérolémie, peut être retardé de plus de dix ans par rapport au Canada(6).
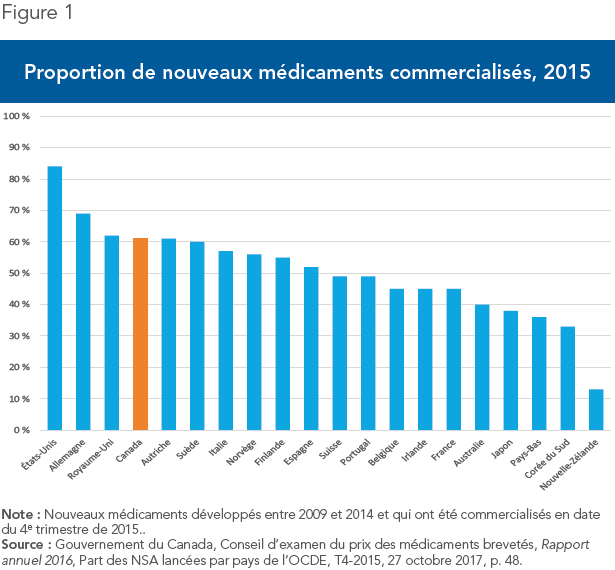
Comme le montre la Figure 1, le Canada se situait en 2015 au 4e rang parmi les pays de l’OCDE pour la proportion de nouveaux médicaments mis sur le marché, derrière les États-Unis, l’Allemagne et le Royaume-Uni, avec 61 % des nouveaux médicaments qui sont commercialisés. La Nouvelle-Zélande, elle, a vu seulement 13 % des nouveaux médicaments être lancés. Le Portugal, qui a récemment adopté des règles similaires à celles proposées par Santé Canada quant à la fixation des prix maximaux des médicaments, a vu seulement 49 % des médicaments être commercialisés(7). En ce qui concerne les délais de lancement, le Canada est le second pays le plus rapide après le Japon, avec un délai moyen de 90 jours après l’approbation, contre plus de 400 jours pour la Nouvelle-Zélande, et près de 300 au Portugal(8).
Le danger de rompre l’équilibre
L’environnement réglementaire canadien en ce qui a trait aux nouveaux médicaments est de plus en plus contrôlé par des organisations qui n’achètent pas de médicaments mais qui ont une influence importante sur les prix et les niveaux de remboursement(9). Une réforme leur prêtant un rôle accru et détachant le prix des médicaments des principes de marchés pourrait restreindre fortement l’accès des Canadiens aux médicaments.
Le Canada pourrait ainsi involontairement se retrouver en queue de peloton pour ce qui est de l’accès aux nouveaux médicaments. Comme le Canada est un pays dont la population est relativement peu nombreuse, il pourrait devenir plus intéressant pour les compagnies pharmaceutiques de commercialiser d’abord les médicaments dans les marchés où le nombre de patients est plus important.
La réglementation du prix des nouveaux médicaments doit tenir compte de la réalité canadienne et des investissements nécessaires pour produire ces médicaments afin que les Canadiens puissent en profiter. Avant d’intervenir davantage dans ce marché, nos décideurs publics devraient apprécier l’accès privilégié qu’ont les Canadiens aux médicaments innovants ainsi que la fragilité de l’équilibre qui permet cet accès.
Références
1. Frank R. Lichtenberg, « The Impact of Pharmaceutical Innovation on Premature Cancer Mortality in Canada, 2000-2011 », International Journal of Health Economics and Management, vol. 15, no 3, septembre 2015, p. 354.
2. Frank R. Lichtenberg, The Benefits of Pharmaceutical Innovation: Health, Longevity, and Savings, Cahier de recherche, IEDM, 15 juin 2016, p. 21-23.
3. Frank R. Lichtenberg, « Pharmaceutical Innovation and Longevity Growth in 30 Developing and High-Income Countries, 2000-2009 », Health Policy and Technology, vol. 3, no 1, mars 2014, p. 36-58; Pierre-Yves Crémieux et al., « Public and Private Pharmaceutical Spending as Determinants of Health Outcomes in Canada », Health Economics, vol. 14, no 2, février 2005, p. 107-116.
4. Notamment, la nouvelle liste de pays à considérer pour l’établissement des prix maximaux exclurait la Suisse et les États-Unis, ce dernier étant l’un des pays les plus comparables au Canada en raison du caractère mixte (public et privé) de son régime d’assurance médicaments, même si les prix y sont plus élevés. Santé Canada voudrait remplacer ces deux pays par sept nouveaux, dont cinq sont sous la médiane de l’OCDE pour ce qui est de l’accès aux nouveaux médicaments. Santé Canada, Protéger les Canadiens des prix excessifs des médicaments : Consultation sur les modifications proposées au Règlement sur les médicaments brevetés, 16 mai 2017, p. 13; Gouvernement du Canada, Conseil d’examen du prix des médicaments brevetés, Rapport annuel 2016, Part des NSA lancées par pays de l’OCDE, T4-2015, 27 octobre 2017, p. 48.
5. Timothy Sawa and Lisa Ellenwood, « Health minister vows to save Canadians ‘billions’ on drug prices », CBC News, 13 janvier 2017.
6. C’est le cas par exemple de la rosuvastatine, un médicament contre l’hypercholestérolémie disponible depuis février 2003 au Canada, et du telmisartan, lancé en 1999 au Canada. La réglementation des prix des médicaments en Nouvelle-Zélande rend l’accès à ces traitements ainsi qu’à d’autres très difficile. Drugbank.ca; Cristine Della Barca, « Funding Medicines in New Zealand: Revision of the Medicines Waiting List », Subscripts Limited, février 2017, p. 5.
7. Tania Rodrigues, « A New Cost-Containment Protocol in Portugal = Lower Hospital Drug Debts + More Stability? », Life Sciences Blog, IHS Markit, 10 juillet 2012; Europe Economics, External Reference Pricing, 1er juillet 2013, p. 6.
8. Dans ce cas-ci, il est question des délais de commercialisation seulement pour les médicaments qui ont été approuvés par les autorités des pays respectifs. Brad Millson et al., L’accès aux nouveaux médicaments dans les régimes publics d’assurance médicaments : au Canada et dans des pays comparables − Rapport annuel 2016, Médicaments novateurs Canada, 24 mai 2016, p. 23.
9. Parmi celles-ci notamment : le Conseil d’examen du prix des médicaments brevetés, l’Agence canadienne des médicaments et des technologies de la santé, le Programme commun d’évaluation des médicaments, le Comité canadien d’expertise sur les médicaments, et le Programme pancanadien d’évaluation des anticancéreux.

