COVID-19 et le désastre des SLD au Québec: près de 6700 vies auraient pu être épargnées

Note économique sur la manière dont la province aurait pu gérer la pandémie autrement, et sur la nécessité d’une réforme de fond des systèmes de soins au Canada
Il y a près d’un an, le gouvernement du Québec décrétait la fin temporaire du transfert des patients atteints de la COVID-19 vers les CHSLD. À ce jour, le nombre extrêmement élevé d’aînés québécois en CHSLD qui ont succombé à la COVID-19 continue de faire sourciller. Cette publication de l’Institut économique de Montréal remet en question le caractère inévitable de ces décès.
Voir la courte vidéo explicative…
 En lien avec cette publication
En lien avec cette publication
 |
 |
 |
| 6700 décès en trop dans les CHSLD? (Le Soleil, 8 avril 2021)
Près de 6700 morts évitables au Québec (TVA Nouvelles, 8 avril 2021) COVID / 6700 aînés décédés en CHSLD : des morts que Québec n’a pas su éviter? (Radio-Canada International, 8 avril 2021) Quebec’s long-term care nightmare caused up to 6,700 needless deaths (The Hub, 12 avril 2021) 6,700 Lives Could Have Been Saved in Quebec’s Long-Term Care Homes (Westphalian Times, 20 avril 2021) |
Entrevue avec Maria Lily Shaw (Maurais live, Radio X, 8 avril 2021) | Entrevue (en anglais) avec Maria Lily Shaw (CTV News Montreal at Noon, CFCF-TV, 19 avril 2021) |
Cette Note économique a été préparée par Peter St. Onge, chercheur associé senior à l’IEDM, en collaboration avec Maria Lily Shaw, économiste à l’IEDM. La Collection Santé de l’IEDM vise à examiner dans quelle mesure la liberté de choix et l’entrepreneuriat permettent d’améliorer la qualité et l’efficacité des services de santé pour tous les patients.
Les Québécois ont payé un lourd tribut à la pandémie de la COVID-19, de loin le pire au Canada. À ce jour, la province a enregistré plus de 10 000 décès, de sorte que le Québec affiche l’un des taux de mortalité les plus élevés au monde(1). Cela s’explique notamment par la décision des autorités sanitaires du Québec de transférer les patients des hôpitaux surpeuplés vers les établissements pour personnes âgées en sous-effectif chronique. Ainsi, la pandémie a fait en sorte que ces deux systèmes, autant surchargés qu’essentiels, se sont retrouvés imbriqués l’un dans l’autre, laissant les aînés québécois mourir en masse. Comment la province aurait-elle pu gérer la situation autrement afin d’éviter cette catastrophe?
Le terrible bilan des foyers de soins de longue durée
En date du 1er mars 2021, 75 % des décès liés à la COVID-19 au Québec, et 59 % dans le reste du Canada, sont survenus au sein de foyers de soins de longue durée (SLD)(2). En revanche, les résidents de ces établissements ne représentaient que 43 % des décès attribuables à la COVID-19 en France, 34 % au Royaume-Uni et 28 % en Allemagne(3) (voir la Figure 1). Compte tenu des 10 313 décès attribués officiellement à la COVID-19 au Québec en date du 1er mars 2021(4), si la province avait connu des ratios de décès dans les foyers de SLD qui s’apparentent à ceux de ces pays européens, la vie de 5800 à 6700 aînés aurait pu être épargnée. Même si le ratio québécois de décès en foyer de SLD avait été comparable à la moyenne du reste du Canada, quelque 4000 décès d’aînés auraient pu être évités(5).

Inversement, si le reste du Canada avait connu le même ratio de décès en foyers de SLD que le Québec, 7500 aînés de plus auraient perdu la vie(6).
Il convient de noter que ces estimations ne tiennent pas compte des décès résultant des retards dans le traitement d’autres maladies, comme le cancer ou les maladies cardiaques, depuis le début de la pandémie(7). Par exemple, une étude britannique récente a estimé que les retards de traitement en raison des contraintes de capacité liées à la COVID-19 ont entraîné une hausse de 20 % des décès par cancer(8). Dans la mesure où le Canada déplore environ 85 000 décès par cancer annuellement(9), cela correspondrait à un surcroît de près de 17 000 décès par cancer au pays.
Bien entendu, nous devons inclure non seulement le cancer, mais aussi les nombreuses autres maladies chroniques qui nécessitent un traitement et une intervention en temps opportun, notamment les maladies cardiaques, le diabète, la maladie d’Alzheimer et les accidents vasculaires cérébraux. Par ailleurs, le Royaume-Uni dispose d’une capacité hospitalière de base nettement supérieure à celle du Canada, affichant en moyenne 50 % de sorties d’hôpital de plus par habitant(10), ce qui signifie que la prévalence des décès attribuables aux délais de traitement pourrait être nettement plus élevée au Canada.
Pourquoi la situation au Québec est-elle si grave?
Une enquête exhaustive menée par l’Institut canadien d’information sur la santé (ICIS) a révélé que les pays qui ont enregistré des taux inférieurs de mortalité dans le secteur des SLD ont mis en place au sein de leurs établissements une combinaison de mesures d’intervention, notamment l’aménagement d’unités d’isolement, un programme de formation, des vérifications et des équipes d’intervention rapide en matière de contrôle des infections, une hausse de la dotation en personnel et des tests de dépistage généralisés(11). Ces mesures exigent toutes une forte mobilisation de main-d’œuvre, ce qui pourrait expliquer pourquoi les établissements en sous-effectif du Québec et du reste du Canada n’y ont pas eu recours systématiquement, selon le rapport de l’ICIS.
Au-delà de la simple dotation, ces pays ont su faire preuve d’innovation pendant la pandémie, notamment en affectant du personnel domicilié au sein des établissements de SLD(12) et en décentralisant intentionnellement le processus décisionnel vers les différents foyers de soins(13). Toutefois, la plus grande distinction avec ces pays est le nombre élevé d’aînés canadiens et surtout québécois qui vivent en groupe plutôt qu’à domicile. Selon une étude multinationale(14) menée à Oxford, moins de 2 % des aînés italiens vivaient dans des établissements pour personnes âgées, tandis qu’au Royaume-Uni, environ 3,5 % vivaient soit dans des établissements pour personnes âgées, soit dans des hôpitaux. En revanche, selon l’ICIS, 7 % des personnes âgées au Canada résident dans des établissements spécialisés en SLD, cette donnée atteignant 9,5 % au Québec, soit le pourcentage le plus élevé de toutes les provinces(15).
Cette importante disparité signifie que la santé d’une plus grande proportion d’aînés a été mise en danger parce que le Québec n’a pas suivi les meilleures pratiques en matière de prévention, de formation, d’équipement de protection, ainsi que de gestion des visites et des ressources. Essentiellement, cette importante population d’aînés vulnérables est devenue une véritable bombe à retardement dans un contexte de pénurie de main-d’œuvre et de sous-effectifs de longue date dans les secteurs des soins de santé et des soins aux aînés au Québec, de sorte qu’une catastrophe était peut-être inévitable.
Les hôpitaux surchargés n’ont fait qu’aggraver le problème
Au cours des décennies qui ont précédé la COVID-19, le Québec subissait déjà les effets dangereux des délais d’attente excessifs pour des interventions chirurgicales essentielles(16), combinés au manque criant de personnel dans les établissements pour personnes âgées au point où manger des repas chauds est devenu un luxe rare(17). Cette situation est particulièrement inquiétante dans une province qui consacre tant d’argent à son système de santé publique(18).
Même en considérant le système canadien dans son ensemble, les temps d’attente pour consulter un médecin ou un spécialiste ne semblent que s’empirer. Le temps d’attente moyen pour une consultation avec un spécialiste a augmenté de 136 % entre 1993 et 201819. Par ailleurs, un sondage réalisé par l’ICIS en 2017 a systématiquement classé le système canadien au rang des pires parmi les onze systèmes universels. Par exemple, 29 % des Canadiens déclarent avoir attendu quatre heures ou plus lors de leur dernière visite aux urgences, alors que cette proportion varie entre 1 % et 20 % dans les pays comparables. Si l’on considère le système québécois, ce taux grimpe à 51 %(20).
En effet, les pénuries et les interminables temps d’attente dans les hôpitaux du Québec sont une réalité qui a été négligée pendant des décennies. Les médias québécois en rapportent depuis longtemps les conséquences tragiques, comme le cas d’une Montréalaise de 86 ans qui est décédée après avoir passé quatre jours sur une civière dans un couloir d’hôpital(21), ou celui de la douzaine de patients cardiaques qui sont morts en 2019 alors qu’ils étaient en attente d’une intervention chirurgicale(22). Cet état de fait tragique a frappé de nouveau au début de l’année 2021, lorsque l’actrice québécoise en pleine ascension Rosine Chouinard-Chauveau est décédée à 28 ans alors qu’elle était en attente d’une chirurgie urgente(23).
En raison de ce manque persistant de capacité, après une période au début de la pandémie pendant laquelle les patients évitaient les salles d’urgence par crainte de contracter la COVID-19, dès la fin mai 2020, bon nombre avaient surmonté leur peur ou ne pouvaient tout simplement plus attendre, et près de la moitié des salles d’urgence de Montréal étaient au maximum de leur capacité ou au-delà(24). Même au pire de la crise de la COVID-19 au Québec au début du mois de mai, alors que certains hôpitaux d’autres pays étaient presque vides(25), les hôpitaux montréalais étaient tellement bondés qu’ils ont dû envoyer des patients à Trois-Rivières, à plus de 100 km de distance(26).
Il était prévisible que l’engorgement constant des urgences du Québec, combiné à l’ampleur et à la rapidité de la pandémie, n’offrait guère d’autre choix que la décision fatidique de vider les hôpitaux. Malheureusement, pour faire face à l’afflux attendu de patients atteints de la COVID-19, même les résidents les plus vulnérables des hôpitaux ont été transférés en masse vers les établissements pour personnes âgées. Or, ces derniers étaient déjà dépassés par leurs préparatifs de lutte contre la pandémie, sans parler des pénuries de main-d’œuvre(27), ainsi que des lacunes en matière de formation et d’équipements de protection et de prévention des infections(28). Et ces équipements se faisaient rares même dans les hôpitaux d’où ces patients avaient été expulsés(29).
Parmi les évacuations massives des hôpitaux figuraient des patients à long terme. Ceux-ci occupent généralement un lit d’hôpital sur cinq(30) et peuvent être extrêmement fragiles, donc plus vulnérables à la COVID-19. Cet afflux soudain de patients nécessitant une main-d’œuvre et des ressources considérables a précipité les Canadiens les plus vulnérables précisément dans les milieux où le virus se propageait comme une traînée de poudre.
Enfin, dans cette séquence tragique provoquée par la volonté de préserver la capacité des hôpitaux, le Québec a restreint le transfert des résidents malades des établissements pour personnes âgées vers les hôpitaux. Ainsi, ceux-ci se sont retrouvés confinés dans ces mêmes établissements surchargés, lesquels n’étaient pas en mesure de leur offrir des soins adéquats ou même simplement de les isoler afin de les empêcher d’infecter d’autres résidents âgés. Comme l’a résumé un pédiatre montréalais, le Québec « a créé sans le vouloir une situation dans laquelle les établissements pouvaient abriter le virus et y emprisonner ses victimes susceptibles de tomber malades et de mourir »(31). Cette politique s’est finalement retournée contre eux, aggravant le problème de capacité initial, alors que la propagation rapide de la COVID-19 dans les foyers de soins a envoyé un grand nombre de personnes âgées nouvellement infectées dans ce même système hospitalier de toute façon(32).
Ce n’est pas une question d’argent
Comment remédier à la surcharge des hôpitaux et au manque de main-d’œuvre dans les établissements pour personnes âgées au Canada? Une solution couramment évoquée est l’augmentation des dépenses de santé, les critiques accusant les politiciens de présenter des budgets d’« austérité »(33). En réalité, les gouvernements ont depuis des décennies augmenté massivement les dépenses de santé au Canada (voir la Figure 2), à un rythme bien plus rapide que la croissance démographique ou économique. En 2019, ces dépenses ont augmenté à un taux de 4,3 %, soit quatre fois plus vite que la population(34). De fait, loin de l’austérité, le système de santé canadien figure aujourd’hui parmi les systèmes universels les plus coûteux de la planète, avec des dépenses supérieures de près de 30 % à la moyenne de l’OCDE(35).
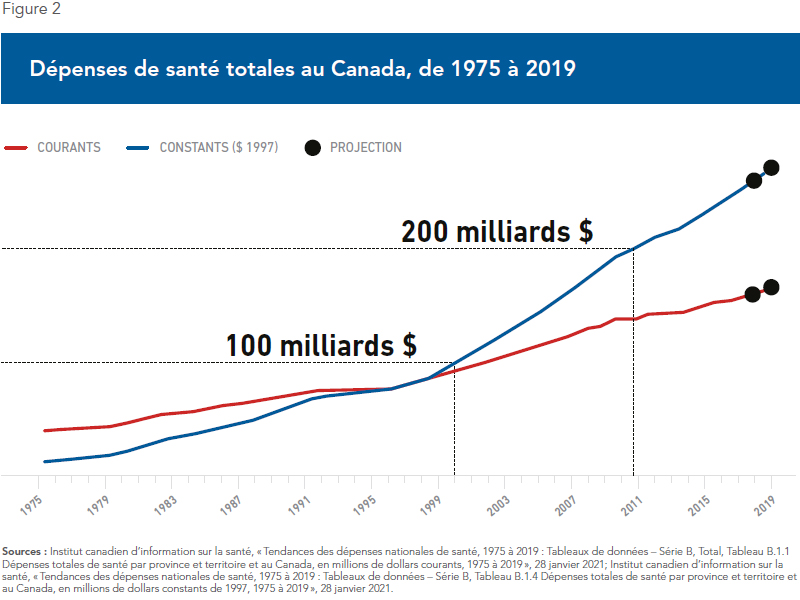
Les dépenses de santé du Canada ont également progressé beaucoup plus rapidement que l’économie. L’ICIS a estimé que les dépenses de santé en 2019 représentaient 11,5 % du PIB canadien, contre seulement 7 % dans les années 1970. Même au Québec, malgré cette soi-disant austérité, les dépenses totales de santé représentent une part croissante du PIB depuis des décennies, passant de 9,5 % en 1998 à 12,4 % en 2019(36).
Parallèlement, les dépenses publiques consacrées aux soins de longue durée sont également en hausse depuis des décennies pour tous les groupes d’âge. En réalité, la hausse est la plus marquée pour les aînés les plus jeunes, soit ceux âgés de 65 à 69 ans, lesquels sont généralement les plus indépendants et, par conséquent, les moins coûteux(37). Enfin, les dépenses canadiennes relatives aux SLD sont également parmi les plus élevées de tous les pays riches. Une étude portant sur dix-neuf pays industrialisés a révélé que, même en tenant compte du nombre de bénéficiaires, les dépenses publiques engagées par le Canada pour financer les établissements de SLD, exprimées en pourcentage du PIB, étaient plus élevées que celles de tous les pays riches sauf deux(38).
De profondes réformes sont nécessaires
Qu’il s’agisse des soins de santé ou des soins aux personnes âgées, cette incapacité constante à transformer des budgets généreux en résultats ne serait-ce qu’acceptables porte à croire que le système requiert une réforme de fond. L’année dernière, l’IEDM a publié un cahier de recherche(39) qui présentait quatre réformes structurelles en matière de soins de santé : un processus décisionnel et une affectation des ressources plus flexibles; des fonds qui suivent le patient; une utilisation accrue des ressources existantes, comme les infirmières, les pharmaciens et la télémédecine; et une réduction des barrières à la création de nouvelles capacités par les entrepreneurs. Des principes semblables peuvent être appliqués aux soins aux aînés, en rendant l’allocation des ressources et la prise de décision plus flexibles et mieux adaptées, et en éliminant les obstacles aux modèles novateurs qui pourraient mieux servir les aînés et rendre le système plus résilient en situation de crise. De récentes études universitaires(40) suggèrent que de telles réformes pourraient améliorer la qualité des services au Québec tout en réduisant les coûts grâce à l’élimination des pertes énormes générées dans le système actuel de soins aux aînés.
Face aux enjeux posés par la pandémie, les décideurs, les administrateurs et les intervenants de première ligne du Canada ont fait tout leur possible, bien souvent au prix de risques et de sacrifices personnels considérables. Nul ne devrait douter que chacune des personnes œuvrant au sein des systèmes canadiens de soins de santé et de soins aux personnes âgées ait réellement à cœur d’aider les personnes desservies par ces institutions.
Il ne s’agit pas de pointer du doigt ou de jeter le blâme. Il s’agit plutôt de réparer les problèmes structurels des services de soins du Canada qui, depuis des décennies, ont empêché les ressources croissantes de bénéficier à ceux et celles qui en ont vraiment besoin. Ces services se sont révélés beaucoup trop fragiles pour faire face au défi colossal que représente la COVID-19. Nous devons être prêts à affronter la prochaine menace sérieuse qui pourrait se présenter, certes, mais surtout à offrir, bon an mal an, les soins humains et attentifs auxquels tous les Canadiens et les Canadiennes ont droit.
Références
- Calculs de l’auteur. Institut national de santé publique du Québec, Données, Tableau 2.1 – Évolution du nombre cumulatif de décès liés à la COVID-19 au Québec selon le milieu de vie et la date de décès, consulté le 2 mars 2021; Worldometers, Coronavirus, Countries, consulté le 2 mars 2021.
- National Institute on Ageing, NIA Long Term Care Covid-19 Tracker, Canadian Summary, Ryerson University, consulté le 2 mars 2021.
- Adelina Comas-Herrera et al., Mortality associated with COVID-19 in care homes: international evidence, International Long Term Care Policy Network, 1er février 2021, p. 22.
- Institut national de santé publique du Québec, op. cit., note 1.
- Calculs de l’auteur, arrondis à deux chiffres significatifs. Des 10 313 décès survenus au Québec, 75 % (7735) sont survenus dans des foyers de soins de longue durée et 25 % (2578) en dehors de ces établissements. Nos calculs maintiennent le nombre de décès à l’extérieur des foyers de soins à 2578 et réduisent le nombre de décès dans les foyers de soins en fonction des ratios plus faibles des autres régions. Gouvernement du Canada, « Maladie à coronavirus de 2019 (COVID-19): Mise à jour quotidienne sur l’épidémiologie », 1er mars 2021, p. 1.
- Calculs de l’auteur, arrondis à deux chiffres significatifs. De la même manière, les décès enregistrés ailleurs que dans les foyers de soins pour le reste du Canada ont été maintenus à 4799. Ibid.
- Allison Jones, « Delayed cardiac surgeries due to coronavirus may have caused 35 deaths in Ontario: minister », Global News, 28 avril 2020.
- Jacqui Wise, « Covid-19: Cancer mortality could rise at least 20% because of pandemic, study finds », The British Medical Journal, 29 avril 2020.
- Calculs de l’auteur. Société canadienne du cancer, Information sur le cancer, Cancer 101, Vue d’ensemble des statistiques sur le cancer, consulté en mars 2021; Statistique Canada, Tableau 13-10-0392-01: Décès et taux de mortalité par groupe d’âge, selon certains groupes de causes, 2021.
- Calculs de l’auteur. Institut canadien d’information sur la santé. « Analyse comparative des systèmes de santé du Canada : comparaisons internationales – Tableaux de données, Tableau 5 Éléments descripteurs du système de santé, pays semblables, Canada et Québec », 2019.
- Institut canadien d’information sur la santé, « La pandémie dans le secteur des soins de longue durée. Où se situe le Canada par rapport aux autres pays? », juin 2020, p. 5.
- Adam Taylor, « As covid-19 cases surge, global study paints grim picture for elder-care homes », The Washington Post, 16 octobre 2020.
- Jos Schols et al., « Dealing with COVID-19 in Dutch nursing homes », The Journal of Nursing Home Research Sciences, vol. 6, mai 2020, p. 1.
- Miel Ribbe et al., « Nursing homes in 10 nations: a comparison between countries and settings », Age and Ageing, The International Journal of the British Geriatric Society, vol. 26, 1997, p. 6.
- Institut canadien d’information sur la santé, op. cit., note 11, p. 8.
- Éric Yvan Lemay, « 12 patients meurent à force d’attendre leur chirurgie », Le Journal de Montréal, 3 juillet 2019.
- CBC News, « Faced with staffing shortage, Drummondville CHSLD turns to volunteers », 7 janvier 2019.
- Institut canadien d’information sur la santé, op. cit., note 10.
- Bacchus Barua et David Jacques, Waiting Your Turn: Wait Times for Health Care in Canada, 2018 Report, Fraser Institute, décembre 2018, p. 2.
- Institut canadien d’information sur la santé, Résultats du Canada. Enquête internationale de 2016 du Fonds du Commonwealth sur les politiques de santé réalisée auprès d’adultes de 11 pays — Rapport en format accessible, 2017, p. 13-14.
- CTV Montreal, « Woman dies after four days in the ER », 8 mars 2010.
- Éric Yvan Lemay, op. cit., note 16.
- Selena Ross, « Young Quebec actress dies while awaiting surgery postponed amid COVID-19 », CTV News, 19 février 2021.
- Matt Gilmour et Selena Ross, « 10 out of 21 of Montreal’s ERs are at or over capacity, increasing infection risk », CTV News, 29 mai 2020.
- Don Thompson, « California hospitals cite $14 billion in losses, seek aid », AP News, 4 mai 2020.
- Aaron Derfel, « Analysis: Swamped Montreal hospitals told to send COVID-19 patients off-island », Montreal Gazette, 6 mai 2020.
- Protecteur du Citoyen, Rapport annuel d’activités 2019-2020, 20 septembre 2021, p. 132.
- The Canadian Press, « Quebec releases scathing reports into long term care homes where dozens died », City News, 24 septembre 2020.
- Lauren Vogel, « Canada’s PPE crisis isn’t over yet, say doctors », Canadian Medical Association Journal, 29 avril 2020.
- Barbara Sibbald, « What happened to the hospital patients who had ‘nowhere else to go’? », Canadian Medical Association Journal, vol. 192, 1er juin 2020, p. 1.
- Alan Freeman et Samuel Freeman, « Why Quebec is at the centre of Canada’s COVID-19 epidemic », Ipolitics, 14 avril 2020.
- Jonathan Montpetit, « Montreal hospitals running short on space, 2 weeks from reopening », CBC News, 6 mai 2020.
- Basem Boshra, « Years of government austerity to blame for 31 deaths at seniors’ residence, Quebec’s largest union says », CTV News Montreal, 12 avril 2020.
- Institut canadien d’information sur la santé, Tendances des dépenses nationales en santé, 2020, p. 26; Statistique Canada, Tableau 17-10-0005-01: Estimations de la population au 1er juillet, par âge et sexe, 2020.
- Calculs de l’auteur. OCDE, Données, Santé, Ressources pour la santé, Dépenses de santé, mars 2021.
- Institut canadien d’information sur la santé, « Tendances des dépenses nationales de santé, 1975 à 2019: Tableaux de données – Série B, Total, Tableau B.1.3 Dépenses totales de santé en pourcentage du PIB provincial et territorial, par province et territoire et au Canada, 1975 à 2019 », 28 janvier 2021.
- Calculs de l’auteur. Institut canadien d’information sur la santé, « Tendances des dépenses nationales de santé, 1975 à 2019: Tableaux de données – Série E1, 2017-2018, Tableau E.1.21.2 Estimation des dépenses totales de santé des gouvernements provinciaux et territoriaux par âge et sexe, en dollars, par province et territoire et au Canada, 2018 », 28 janvier 2021.
- Manfred Huber et Ricardo Rodrigues, A framework for measuring long-term care expenditure in Europe, 30th General Conference of the International Association for Research in Income and Wealth, janvier 2008, p. 27.
- Peter St. Onge et Maria Lily Shaw, Pour un système de santé fort et résilient après la pandémie – Réformes pour augmenter la capacité d’appoint, décembre 2020, p. 33–44.
- Nicholas-James Clavet et al., Le financement du soutien à l’autonomie des personnes âgées à la croisée des chemins, Chaire de recherche sur les enjeux économiques intergénérationnels, janvier 2021, p. 35-36.

